Programa PINERA – Fundación Ramón Areces
11 octubre, 2024
Tarazona se tiñe de rosa en el ‘Centinela Running’ para recaudar fondos que destinará a un proyecto del IIS Aragón
15 octubre, 2024Científicos de la Universidad de Nankai (China) han logrado un avance significativo en el tratamiento de la diabetes tipo 1, transformaron células de grasa en células beta productoras de insulina
Factores genéticos, ambientales y de estilo de vida han disparado la incidencia de las enfermedades metabólicas, consideradas por muchos como la pandemia del siglo XXI. Estas patologías afectan al funcionamiento del metabolismo, el conjunto de procesos encargado de transformar los nutrientes en energía.
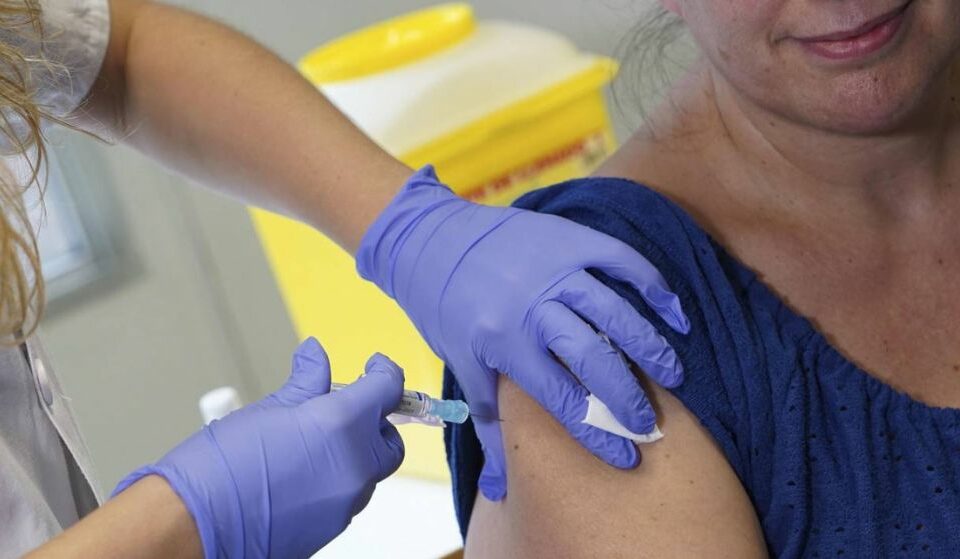
Entre las más conocidas y extendidas se encuentra la diabetes, que se manifiesta de diversas formas. La de tipo 1 se produce cuando el sistema inmunitario ataca las células beta del páncreas, que son las responsables de producir insulina. Sin insulina, el cuerpo no puede usar el azúcar como fuente de energía, lo que obliga a los pacientes a abastecerse externamente de esta hormona clave de por vida.
Pero acaba de abrirse una nueva ventana de esperanza en la lucha contra la diabetes tipo 1: recientemente, un trasplante ha permitido a una paciente volver a producir su propia insulina.

Una sofisticada programación celular
Los autores del avance son científicos de la Universidad de Nankai, en China. Como han publicado en la revista Cell, primero obtuvieron células de la grasa, específicamente adipocitos, de una mujer de 25 años con diabetes tipo 1. A continuación, las convirtieron mediante un proceso de reprogramación celular en células madre pluripotentes inducidas (iPSC); es decir, capaces de transformarse en cualquier tipo de célula.
A partir de estas iPSC, los científicos chinos generaron células beta productoras de insulina y, finalmente, las trasplantaron al músculo del abdomen de la paciente.
Cabe destacar que todos los procesos de reprogramación celular se llevaron a cabo con productos químicos, lo que permite prescindir de herramientas biológicas como la edición genética y sus riesgos asociados. Otra gran ventaja es que, al ser un autotrasplante, no hay riesgo de rechazo por parte del sistema inmunitario, a diferencia de los trasplantes convencionales.
Hay que tomar los datos con cautela
Los primeros datos tras la intervención son muy prometedores: a los dos meses y medio, la paciente ya no necesitaba continuar con su tratamiento de insulina, convirtiéndose en insulinoindependiente. Además, sus niveles de glucosa en sangre eran comparables a los de una persona no diabética.
No obstante, existe la posibilidad de que la respuesta autoinmunitaria característica de la diabetes tipo 1 se reactive y destruya el implante. Pero es algo que no podemos comprobar en este caso, ya que la paciente estaba inmunosuprimida debido a una patología hepática previa. Hay que tomar, pues, los resultados con cautela.
Otro aspecto importante que queda por evaluar es si esta técnica, en caso de demostrarse efectiva a largo plazo, sería viable a gran escala. El coste y la complejidad del procedimiento podrían obstaculizar su desarrollo como una cura generalizada para los casi 50 millones de personas que padecen diabetes tipo 1 en todo el mundo.
Revolución médica en marcha
Una estrategia similar a la mencionada se utilizó este mismo año también en China para tratar la diabetes tipo 2. En ese caso, la paciente recuperó los valores normales de glucosa previos al desarrollo de la enfermedad después de dos años del trasplante.
Adicionalmente, la empresa Vertex Pharmaceuticals está ensayando con trasplantes de células productoras de insulina obtenidas a partir de células madre embrionarias –en lugar de células del propio paciente– en personas aquejadas de diabetes tipo 1. Aunque aún no se han publicado los resultados en revistas científicas, las notas de prensa indican que algunos pacientes intervenidos han alcanzado la insulinoindependencia.
El problema es que estos pacientes requieren una inmunosupresión severa, lo cual ha generado complicaciones. De hecho, se ha informado de que dos de las personas tratadas (y aparentemente curadas) fallecieron. La compañía no ha dado detalles sobre las causas.
Para abordar los problemas de rechazo inmunitario, uno de los ensayos clínicos de Vertex utiliza una técnica experimental que encapsula las células productoras de insulina en nanocápsulas de plástico, diseñadas para protegerlas de la respuesta inmune. Hasta el momento, no se han publicado datos concluyentes sobre la efectividad de este enfoque.
Solo el tiempo revelará si las células madre podrán cumplir con sus expectativas o si se trata de una promesa sin fundamento.
Fuente: The Conversation